Allgemein
Neben Angsterkrankungen gehören Depressionen zu den häufigsten psychischen Erkrankungen in Deutschland. Statistische Erhebungen zeigen, dass das Risiko im Laufe des Lebens an einer Depression zu erkranken bei Frauen bei ca. 22% und bei Männern bei etwa 12% liegt.
Symptome
Die Ausprägung der einzelnen Symptome bei Depressionen kann individuell sehr unterschiedlich sein, aber umfassen fast immer eine gedrückte Stimmung, Antriebsmangel, Interessenlosigkeit, meist gepaart mit negativen Gedanken. Hinzu können weitere Symptome kommen, wie Appetitminderung, Schuldgefühle, Verminderung der Aufmerksamkeit und Konzentration, Schlafstörungen (sehr typisch hierbei ist das frühe Aufwachen), Kopfschmerzen und Übelkeit, verminderter Sexualtrieb oder ein vermindertes Selbstwertgefühl. Diese Symptome führen bei schweren Erkrankungen zu Suizidgedanken und Suizidhandlungen.
Einteilung
Zum einen gibt es eine leichte Form der depressiven Verstimmung, die häufig als Resultat veränderter Lebensumstände, kurzfristiger Belastungen oder eines Trauerereignisses auftritt und nur von relativ kurzer Dauer ist. In aller Regel sind derartige leichte, kurzfristige Verstimmungen, Trauer- oder Belastungsreaktionen nur bedingt psychotherapeutisch behandlungsbedürftig und im Einzelfall genauer zu betrachten.
Handelt es sich hingegen um eine lang anhaltende depressiven Verstimmung („Dysthymia“) mit leichter Symptomatik sollten dennoch Behandlungsmöglichkeiten in Erwägung gezogen werden, da die Lebensqualität herabgesetzt und das Risiko der Verschlechterung und Chronifizierung erhöht sind. Ähnliches gilt für eine chronische, instabile Stimmungslage, mit leicht ausgeprägten Hochs und Tiefs („Zyklothymia“) in klarer Abgrenzung zu einer voll ausgeprägten bipolaren bzw. manisch-depressiven Störung.
Bei den Symptomen einer voll ausgebildeten Depression unterscheidet man, je nach Intensität und Ausprägung der Symptome, zwischen einer leichten, mittelgradigen und schweren Depression.
Darüber hinaus gibt es sehr spezifische Formen von Depressionen, z. B. die Wochenbettdepression, Jammerdepression, Altersdepression, saisonale Depression usw.
Verbreitung
Depressionen sind die häufigsten psychischen Erkrankungen weltweit. In Deutschland leiden etwa 5-10% der Bevölkerung an behandlungsdürftigen Depressionen. Das Risiko im Laufe seines Lebens mindestens einmal an einer Depression zu erkranken liegt in Deutschland bei etwa 15%. Das Erkrankungsrisiko ist im Alter zwischen 20-30 Jahren sowie zwischen 50-60 Jahren deutlich erhöht. Speziell die Altersdepression ist die häufigste Erkrankung aller über 65-jährigen. Generell sind Frauen etwa doppelt so häufig von Depressionen betroffen, wie Männer.
Ursachen
Da Depressionen sehr weit verbreitete sind, gibt es auch sehr viele Untersuchungen über mögliche Ursachen. Alle Untersuchungen zeigen, dass es nicht „die“ Ursache gibt, sondern, dass immer ein Zusammenspiel aus mehreren Faktoren als Ursache in Frage kommen. Speziell handelt es sich um folgende Faktoren:
► Genetische Faktoren
Es zeigt sich, dass das Risiko von Kindern bei denen ein oder beide Elternteile an einer Depression erkrankt sind erhöht ist. Auch ist das Risiko einer Depression bei erkrankten Geschwistern oder Zwillingsgeschwistern ebenfalls erhöht. Da allerdings das Risiko nur erhöht ist aber bei Weitem nicht bei 100% liegt, kann man darauf schließen, dass genetische Faktoren zwar eine gewisse Rolle spielen, aber nicht das alleiniges Erklärungsmodell taugen.
► Hirnstoffwechsel/Neurotransmitter
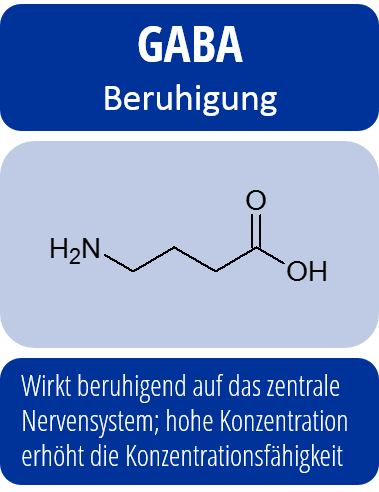
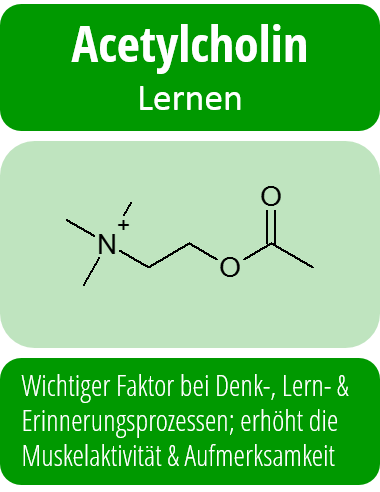
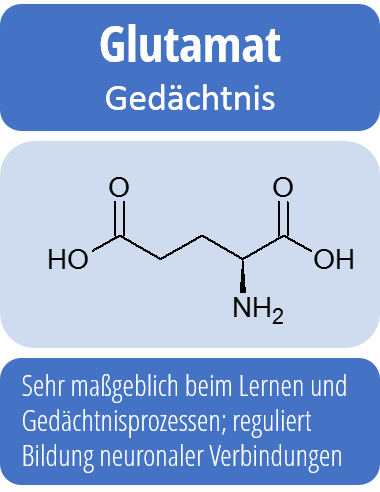
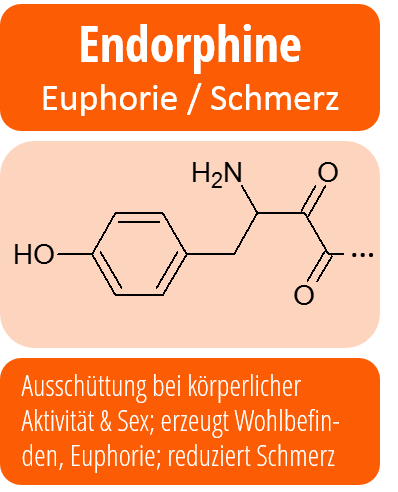
Es gibt ebenfalls sehr starke Hinweise darauf, dass Depressionen sehr eng mit einem Ungleichgewicht im Neurotransmittersystem im Gehirn zusammenhängen. Neurotransmitter sind Botenstoffe, die Wesentlich für die Reizweiterleitung im Gehirn sind.
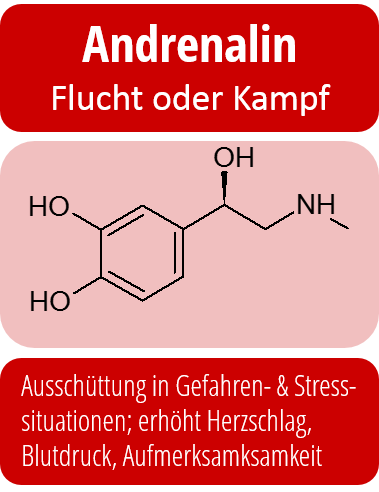
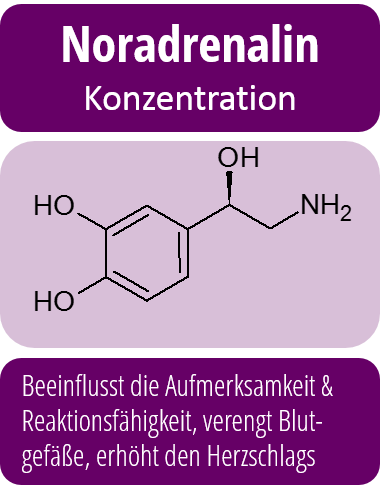
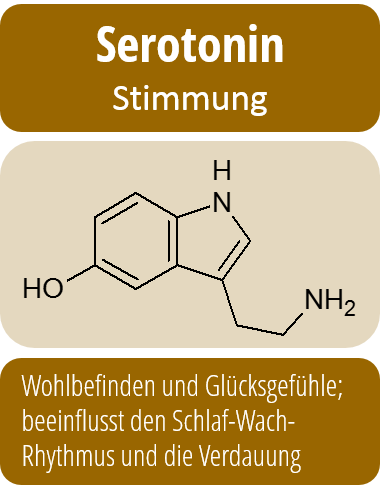
So ist nachgewiesen, dass während einer depressiven Phase die Serotonin- und Noradrenalin-Konzentration im Gehirn herabgesetzt sind. Auch wenn die Mechanismen im Detail komplizierter sind, sind aber genau dies die Ansatzpunkte für die medikamentöse Behandlung von Depressionen: Antidepressiva erhöhen die Serotonin-Konzentration im Gehirn sowie die Konzentration anderer charakteristischer Neurotransmitter.
► Zeitliche Faktoren
Ein weiterer möglicher Faktor für die Entstehung von Depressionen ist eine Störung in der zirkadianen Rhythmik, also des inneren 24-stündigen Tagesrhythmus in Synchronisation mit der inneren Uhr. Diese Theorie wird durch mehrere Beobachtungen gestützt:
- Depressionen treten in unseren Breiten deutlich gehäuft im Herbst und Winter auf, also in den Jahreszeiten in denen die Tageslichtdauer in unseren Breiten gering ist. Der natürliche Hell-Dunkel-Rhythmus ist ein maßgeblicher Zeitgeber der inneren Uhr, von dem viele Menschen im Übrigen auch durch künstliche Beleuchtung abgekoppelt sind.
- Eine spezielle Lichttherapie wird sehr erfolgreich bei saisonalen Depressionen/Winterdepression eingesetzt. Dieses spezielle Licht simuliert Tageslicht und stimuliert die Produktion des Hormons Melatonin.
- Melatonin wiederum scheint ist ein sehr zentraler Bestandteil des natürlichen Schlaf-Wach-Rhythmus.
- Mittelgradige und schwere Depressionen gehen häufig mit Schlafstörungen einher, insbesondere mit Früherwachen.
- Eine durchaus erfolgreiche eingesetzte Therapie ist die Wachtherapie mit Schlafentzug, die auf ein gewolltes Unterbrechen des Schlaf-Wach-Rhythmus hinarbeitet.
Diese Beobachtungen geben deutliche Hinweise, dass möglicherweise eine Störung des Tagesrhythmus ebenfalls ein ursächlicher Faktor von Depressionen darstellt.
► Psychosoziale Faktoren
Die Mehrheit der Menschen mit einer diagnostizierten Depression berichten von einschneidenden Lebensereignissen, sogenannten Life-Events, die im Zusammenhang mit dem Auftreten der Symptomatik stattgefunden haben. Diese Ereignisse scheinen weniger eine Ursache an sich für die Erkrankung darzustellen, markieren aber häufig einen konkreten Auslöser für Depressionen. Es wird vermutet, dass eine bestimmte Anfälligkeit („Vulnerabilität“), z. B. aufgrund genetischer Vorbelastung, bereits vorhanden sein muss, die dann erst durch psychische Belastungen zur eigentlichen Manifestation der Erkrankung führt. Häufig handelt es sich konkret um einschneidende Verlust- oder Trennungsereignisse.
► Persönlichkeitsfakoren
Bei depressiv Erkrankten lassen sich bestimmte Persönlichkeitsmerkmale gehäuft finden, beispielsweise:
- allgemeine emotionale Labilität (z. B. sensibel auf Stress reagierend, tendenziell eher pessimistische Grundhaltung, Neigung zum Sich-Beklagen)
- eher zurückhaltende und schüchterne Charakterzüge
- geringere Selbstsicherheit und Mangel an Selbstwertgefühl
- Tendenz zur Zwanghaftigkeit (z. B. Ordnung, Perfektionismus usw.)
- Neigung zur Nervosität
- Reizbarkeit
- Hang zum Grübeln
► Kindliche Entwickoungsstörungen/Mangel an Selbstwertgefühl
Ein weiterer Faktor begründet sich in negativen Denkmustern, die sich in vielen Fällen auf Fehlentwicklungen in der Kindheit zurückführen lassen, insbesondere was die Ausbildung des Selbstwertes und des Selbstvertrauens anbelangt. Diese Denkmuster basieren auf einer negativen Einstellung zur eignen Person. Ereignisse werden schnell als persönliches Versagen interpretiert und verallgemeinern sich auf eine generelle negative Sicht auf die Umwelt und die Zukunft.
Therapie
Bei Depressionen sind zunächst einmal verschiedene Therapiephasen zu unterscheiden. Zum einen ist die Akuttherapie wichtig, um den Klienten möglichst schnell aus dem akuten emotionalen Tief zu holen. Danach spielt die Erhaltungstherapie eine wichtige Rolle, die dazu dient die normalisierte emotionale Verfassung zu stabilisieren und ggf. die Rückfallprophylaxe um auch langfristig ein wiederabgleiten in die Depression zu verhindern.
Für die Therapie von Depressionen ist der Schweregrad der Erkrankung und das Suizidrisiko von entscheidender Bedeutung. Grundsätzlich kommen folgende Therapien zum Einsatz:
- Antidepressiva / medikamentöse Therapie
- Psychotherapie
- Kreative Therapien (Kunst-, Musik- Tanztherapie) und Beschäftigungstherapie
- Lichttherapie
- Wach- bzw. Schlafentzug-Therapie
- Physiotherapie
- Elektrokrampftherapie (EKT)
- Transkranielle Magnetstimulation (TMS)
Aufgrund des Umfangs möchte ich mich auf einige Anmerkungen zur medikamentösen Therapie und Psychotherapie beschränken.
Die Gabe von Antidepressiva ist mittlerweile eine gängige, klassische Therapie, insbesondere im Bereich der Akuttherapie. Gerade bei schweren Depressionen ist dies oftmals die einzige Möglichkeit eine Verbesserung der Symptomatik zu erreichen um überhaupt erst einmal den Weg zu schaffen für begleitende Therapien, z. B. Psychotherapie. Dennoch setzt auch bei modernen Medikamenten die erwünschte Wirkung erst nach mehreren Wochen ein.
Auch wenn moderne Antidepressiva mittlerweile sehr breit gefächerte Anwendungsmöglichkeiten bieten, bergen sie dennoch nicht unerhebliche Risiken und Nebenwirkungen. So setzt bei vielen Antidepressiva die Steigerung des Antriebs ein bevor eine Verbesserung der Stimmungslage erfolgt, was wiederum das Suizidrisiko erhöhen kann. Resultierende Nebenwirkungen, wie Gewichtszunahme oder Schlafstörungen, müssen oftmals durch weitere Medikamenten therapiert werden. Die Wirksamkeit bestimmter Wirkstoffgruppen, deren Verträglichkeit und deren genaue Einstellung der Dosis sind hochindividuell und brauchen viel Zeit. Auch wenn der Einsatz von Antidepressiva bei schweren Depressionen oftmals unumgänglich ist, setzen diese Psychopharmaka letztlich nur an den Symptomen und nicht an möglichen Ursachen an.
Bei leichten und mittelgradigen depressiven Episoden kann die Hypnosetherapie in Kombination mit der kognitiven Verhaltenstherapie gute Therapieerfolge vorweisen. Die Behandlung kann hier nicht nur gezielt symptomorientiert sondern auch ursachenorientiert erfolgen; negative Denk- und Glaubensmuster sowie ablehnende Muster der Selbstwahrnehmung können positiv umstrukturiert, Selbstwert und Ressourcen gestärkt und mögliche Ursachen aus der Biographie aufgelöst werden.
Der Einsatz von Hypnose ist bei schweren Depressionen, insbesondere bei akuten psychotischen Zuständen und Wahnvorstellungen, nicht indiziert. Bei mittelgradigen Depressionen sollte eine psychotherapeutische Behandlung in der Regel nur begleitend zur medikamentösen Therapie erfolgen. Bei depressiver Verstimmung, Dysthymia und leichten depressiven Symptomen kann Hypnose eine sanfte aber kraftvolle Alternative zum Einsatz von Psychopharmaka darstellen.